Σύντομη εισαγωγή – η ποιότητα στο σύστημα Υγείας
Στη χώρα μας, τα προηγούμενα χρόνια η χρηματοδότηση της υγείας ήταν αναμφίβολα γενναιόδωρη. Δεν υστερούσε από τους μέσους όρους των χωρών της ΕΕ και ήταν ψηλά στις ταξινομήσεις του ΟΟΣΑ. Είναι το κόστος και η ποιότητα στην Υγεία παράλληλα μεγέθη; Έπιαναν τα χρήματα τόπο; Η διάχυτη αντίληψη είναι ότι δεν έπιαναν. Ποιος είναι ο λόγος για αυτό; Διότι κάναμε και τα 3 λάθη που πρέπει να αποφεύγονται σε παρόμοια συστήματα : υπερ-χρησιμοποίηση πόρων, υπο-χρησιμοποίηση πόρων και εσφαλμένη χρήση πόρων.
Ο Πρόεδρος της ΔΗΜΙΟΥΡΓΙΑΣ Βαγγέλης Ακτσαλής για την Υγεία
Η υπερ-χρησιμοποίηση πόρων: κλασσικό παράδειγμα το φάρμακο. Από 1 δις δαπάνη [2000] ξεπέρασε τα 5 δις το 2009. Μπορούμε να ισχυριστούμε ότι ο 5πλασιασμός της φαρμακευτικής δαπάνης σε μια 10ετία βελτίωσε ανάλογα την υγεία του πληθυσμού; Νομίζω όχι. Πολλοί ισχυρίζονται ότι η φαρμακευτική δαπάνη είναι πρόβλημα τιμολόγησης, αλλά στο φάρμακο έχουμε και πρόβλημα όγκου πωλήσεων. Με βάση στοιχεία του IMS, ο όγκος πωλήσεων, ακόμα και στην κρίση, παραμένει σταθερός, μάλιστα μεταξύ 2010-2011 αυξήθηκε 0,6%. Σε κάθε Έλληνα αντιστοιχούν ετησίως 34,5 κουτιά φαρμάκων. Στη Γερμανία [στοιχεία VFA, συνδέσμου φαρμακοβιομηχανιών], το αντίστοιχο νούμερο είναι 19,7!. Άρα, έχουμε και πρόβλημα όγκου.
Κλασική περίπτωση υπο-χρησιμοποίησης πόρων: οι μονάδες υγείας του ΕΟΠΥΥ. Πρόσφατη μελέτης της Εθνικής Σχολής Δημ. Υγείας έδειξε ότι οι μονάδες του ΕΟΠΥΥ λειτουργούν σε ποσοστό μικρότερο του 40%. Τι συμβαίνει και ο κόσμος γυρίζει την πλάτη σε δωρεάν δημόσιες δομές; Και τι κάνει αυτός ο κόσμος; Δεν αναζητά υπηρεσίες υγείας; Ανταλλάσει χρόνο που αναμένεται να χάσει σε αυτές τις μονάδες με χρήμα προς ένα ιδιώτη γιατρό; Ό,τι και αν συμβαίνει, η υπο-χρησιμοποίηση των δομών προκαλεί την απαξίωση τους (την περαιτέρω απαξίωση τους, γιατί είναι σαφές ότι εδώ και χρόνια οι δομές αυτές δεν ήταν ψηλά στην εκτίμηση του πολίτη). Ταυτόχρονα έχουμε κλινικές, τμήματα ή και νοσοκομεία που λειτουργούν σε ποσοστό μικρότερο του 50%. Αν αυτό δεν είναι απαξίωση του δημοσίου χρήματος με το οποίο φτιάχτηκαν και συντηρούνται αυτές οι δομές, τότε τι είναι;
Έχουμε και εσφαλμένη χρήση πόρων: πανάκριβα φάρμακα 3ης-4ης γενιάς χορηγούνται ως 1η επιλογή. Έχουμε χρήση 2βαθμιων ή 3βαθμιων δομών για την παροχή πρωτοβάθμιας φροντίδας υγείας (ΠΦΥ). Έχουμε αλληλοεπικαλύψεις. Ενώ λοιπόν οι εισροές όλα τα προηγούμενα χρόνια ήταν γενναιόδωρες, οι «εκροές» ήταν αναντίστοιχες. Και βέβαια αυτό κατ΄εκτίμηση, γιατί τις εκροές δεν τις γνωρίζουμε με ακρίβεια λόγω τεράστιου ελλείμματος στοιχείων.
Και βέβαια όταν μιλάμε για ποιότητα, προφανώς μιλάμε για μέτρηση του αποτελέσματος. Οι Αμερικανοί λένε «η ποιότητα υπάρχει όταν την βλέπεις, “quality is there when you see it”. Αυτό βέβαια αφορά την έκβαση, το αποτέλεσμα. Σημαντική είναι επίσης η έννοια της διαφάνειας του κόστους. Έχουμε γαλουχηθεί την τελευταία 30ετία να μιλάμε για δωρεάν υγεία, ξεχνώντας ότι δεν υπάρχει τίποτε δωρεάν! Ο κόσμος πληρώνει φόρους, πληρώνει κρατήσεις, το κράτος ξοδεύει χρήματα για να φτιάξει δομές, για να μισθοδοτεί προσωπικό. Όλα κοστίζουν. Ο ασθενής που κάνει μια επέμβαση «δωρεάν» σε δημόσιο νοσοκομείο δε ξέρει ποιο είναι το κόστος της, όμως κόστος υπάρχει και είναι πολλαπλάσιο από την αντίστοιχη επέμβαση σε ένα ιδιωτικό νοσοκομείο. Χρειάζεται, λοιπόν, κατ’ αρχήν να υπάρχει γνώση και διαφάνεια του κόστους. Να γνωρίζει ο πολίτης τι κοστίζει η θεραπεία του, να γνωρίζει ο ιατρός τι δαπάνη δημιουργεί στο σύστημα. Η ΠΦΥ λειτουργεί με το εσφαλμένο παράδειγμα των μονοφασικών προβλημάτων: εμφανίζεις πρόβλημα υγείας, θα πας στο γιατρό, θα γίνεις καλά. Δεν είναι έτσι. Στις ΗΠΑ με βάση μελέτη του Institute of Medicine, το 50% του πληθυσμού πάσχει από ένα χρόνιο νόσημα ενώ το 50% του 50% πάσχει και από 2ο χρόνιο νόσημα. Οι άνθρωποι που έχουν πολλαπλές χρόνιες παθήσεις δημιουργούν τεράστιες δαπάνες υγείας και υπάρχει ο «κανόνας 10/70», όπου το 10% του πληθυσμού δημιουργεί το 70% της δαπάνης. Χρόνια νοσήματα, εξ ορισμού, δεν θεραπεύονται. Και επειδή δεν θεραπεύονται δεν έχουν θέση στα νοσοκομεία. Δεν μιλώ φυσικά για την έξαρση ή την επιπλοκή, αναφέρομαι στην χρόνια διαδρομή. Συνεπώς αυτά πρέπει να αντιμετωπιστούν εκτός. Πρέπει λοιπόν η ΠΦΥ να εστιάσει και να ενδιαφερθεί για αυτό που δημιουργεί το 70% της δαπάνης!. Έχουμε επίσης σαφέστατη έλλειψη συντονισμού. Ειδικά οι χρονίως πάσχοντες χρειάζονται συντονισμό γιατί απαιτούνται γιατροί πολλών ειδικοτήτων. Επίσης στην ΠΦΥ δεν έχουμε υπηρεσίες που να λειτουργούν όλο το 24ωρο!. Και έχουμε ένα απολύτως μη αποτελεσματικό μοντέλο αποζημίωσης υπηρεσιών. Είναι αξιοπρεπές ένας γιατρός να πληρώνεται καθαρά 6,5€/επίσκεψη?. Θα πρέπει λοιπόν να στραφούμε σε μονάδες ΠΦΥ, οι οποίες στραμμένες προς τα χρόνια νοσήματα, θα παρέχουν κατάλληλες υπηρεσίες και θα αποζημιώνονται αντίστοιχα. Αυτό ονομάζεται “bundled care” και βεβαίως οι προδιαγραφές αυτές θα πρέπει να είναι ενιαίες τόσο στον δημόσιο όσο και στον ιδιωτικό τομέα.
Αναφορικά με τα νοσοκομεία είναι αναμφισβήτητο ότι χρειαζόμαστε ανασυγκρότηση μονάδων και προσωπικού. Νοσηλευτές χρειαζόμαστε τριπλάσιους, γιατρούς πιθανόν να χρειαζόμαστε λιγότερους, αλλά ορθότερα κατανεμημένους ανά μονάδα και ειδικότητα. Δεν μπορούμε όμως να δεχθούμε άδεια κρεβάτια, απαξιωμένες δομές, κλειστές κλινικές. Πρέπει να υπάρξουν συγχωνεύσεις. Δεν είναι μαγική η λέξη συγχώνευση, το ποια συγχώνευση έχει σημασία. Πρέπει να δούμε και στο εσωτερικό των δομών τι γίνεται, ποια είναι η έκβαση, ποιες είναι οι καταστάσεις που προκύπτουν κατά την νοσηλεία ανεξαρτήτως αιτίου εισαγωγής (“hospital-acquired conditions”). Ποιοι είναι οι ρυθμοί των επανεισαγωγών; Ποιός είναι ο βαθμός ικανοποίησης των χρηστών; Τα υλικά για τα οποία σπαταλήσαμε τεράστια ποσά (stents των 4.500€ τώρα κοστολογούνται 500€) δεν μπορούμε να τα προμηθευόμαστε με δημόσιο ανοιχτό διαγωνισμό;
Δεν θέλουμε αλληλοεπικάλυψη ανάμεσα σε πρωτοβάθμια και δευτεροβάθμια φροντίδας υγείας, θέλουμε τη διασύνδεσή τους. Θέτουμε στόχο ένα ενιαίο σύνολο : πρόληψη – θεραπεία – αποκατάσταση - μακροχρόνια φροντίδα. Θεμέλιο για να επιτευχθεί αυτό είναι η φορητότητα του ιατρικού φακέλου που σήμερα τηρείται ως μυστικό στις δομές. Στόχος επίσης είναι η ισορροπία δημόσιου-ιδιωτικού τομέα, διότι δεν είναι ανταγωνιστικοί και πρέπει να συνεργάζονται. Το δημόσιο θα καταρρεύσει αν δεν ζητήσει την βοήθεια του ιδιωτικού τομέα σε δομές υποχρησιμοποιούμενες και απαξιούμενες. Θα καταρρεύσει επίσης από την υπερβάλλουσα ζήτηση σε άλλες δομές. Και χρειαζόμαστε πολιτική για τους ανασφάλιστους, ειδικά σήμερα που ο αριθμός τους έχει εκραγεί. Ενιαία λοιπόν πολιτική εγγύησης του ασφαλιστικού δικαιώματος στην υγεία με εξορθολογισμό των εισφορών. Σε ένα δίκαιο φορολογικό σύστημα οι εισφορές θα ενταχθούν στην φορολογία, θα απαλλαγεί η εργασία από αυτό το κόστος με όλα τα συνεπακόλουθα οφέλη για την ανταγωνιστικότητα και, άρα, το κράτος, εισπράττοντας τον φόρο, θα εγγυάται την ασφάλιση. Ακόμα και οι συντάξεις πρέπει να ενοποιηθούν, έχουμε δεκάδες ταμεία που δίνουν συντάξεις. Στην Φινλανδία υπάρχει ένας οργα-νισμός [«KELA»], ο οποίος δίνει βοηθήματα σε οικογένειες (βρεφονηπιακοί σταθμοί), σε ηλικιωμένους (βοήθεια στο σπίτι), σε φοιτητές (εστία, σίτιση, μεταφορά), στον άνεργο (επανεκπαίδευση, επιδόματα), αυτά που κάνει ο ΟΑΕΔ. Έχει τις συντάξεις, τη στέγαση (ΟΕΕ, Οργ. Εργ. Κατοικίας), τη φροντίδα των στρατευσίμων. Έχει την ασθένεια (ΕΟΠΥΥ), την αναπηρία, την αποκατάσταση, τις συντάξεις χηρείας/ορφάνιας, τις οικονομικές υπηρεσίες για μετανάστες που εισρέουν και για Φινλανδούς που μεταβαίνουν στο εξωτερικό. Όλα αυτά με μια έξυπνη κάρτα η οποία χρησιμεύει και ως ταξιδιωτικό έγγραφο. ΕΝΑΣ μόνο οργανισμός, όταν στην Ελλάδα έχουμε περισσότερους από 70 για να κάνουμε τα ίδια πράγματα!
Το εθνικό σύστημα υγείας πρέπει να είναι καθολικό, να είναι για όλους, ανεξαρτήτως εισοδήματος, να παρέχει ποιοτικές υπηρεσίες, να μην επιβαρύνει οικονομικά τον πολίτη πέραν των εισφορών και των φόρων, να υπάρχει για τον πολίτη και όχι για τους εργαζόμενους σε αυτό. Σήμερα υπάρχει μία κουλτούρα καχυποψίας ανάμεσα σε πολίτες και επαγγελματίες υγείας, ανάμεσα στο κράτος και τους επαγγελματίες υγείας και μεταξύ των επαγγελματιών υγείας. Πρέπει να οικοδομηθεί μία κουλτούρα εμπιστοσύνης μεταξύ των εταίρων και η «ποιότητα» είναι το κλειδί. Οφείλουμε να περάσουμε από την θεσμική εχθρότητα στην συμμαχία της ποιότητας.
ΘΕΣΕΙΣ ΓΙΑ ΤΗΝ ΥΓΕΙΑ
Η Υγεία και η Παιδεία είναι οι βασικότεροι παράγοντες ποιοτικής διαχείρισης ολόκληρης της κοινωνίας. Είναι επιτακτικό να διασφαλίσουμε ποιοτικές υπηρεσίες από ένα χρηστικό και αποτελεσματικό κράτος πρόνοιας. Οραματιζόμαστε ένα εθνικό σύστημα περίθαλψης, ταγμένο στην εξυπηρέτηση του πολίτη, χωρίς όμως να παραβλέπουμε την ευθύνη που έχει γι’ αυτό το σύνολο της ασκούμενης πολιτικής. Γι΄αυτό, η κουλτούρα που διαμορφώνει η πολιτεία γύρω από την βιολογική και ψυχική προστασία, είναι πολύ σημαντική. Δεν μπορείς να επιτρέπεις τη μόλυνση μιας περιοχής και μετά να χτίζεις ένα σύγχρονο νοσοκομείο για να γιατρέψεις τον καρκίνο. Δεν είναι δυνατόν να μην προστατεύεις τα νέα παιδιά από τα ναρκωτικά και μετά να ψάχνεις τρόπους να στεγάσεις τους τοξικομανείς. Είναι ανήθικο να ανέχεσαι το βιασμό του θυμικού από χίλιους δυο παράγοντες ψυχικής αλλοτρίωσης και μετά να στελεχώνεις κέντρα ψυχικής υγιεινής. Ο σεβασμός στον πολίτη ξεκινά από την πρόληψη και προεκτείνεται στη θεραπεία. Χρειάζεται μια ανθρωποκεντρική στόχευση όλων των δράσεων για να εντάξουμε τους μηχανισμούς της πολιτείας στην εξυπηρέτηση του ασθενούς. Οποιοδήποτε μεγαλόπνοο σχέδιο, θα πέσει στο κενό αν δεν το στηρίξουμε από απόψεως οικονομίας, πολιτικής, επιστήμης, ηθικής και τεχνολογίας. Κάθε μονάδα περίθαλψης αποτελεί ένα σύστημα, που για να είναι βιώσιμο και αποτελεσματικό, έχει ανάγκη από ισοσκελισμένους προϋπολογισμούς, άριστη διοίκηση, καταρτισμένο προσωπικό, αυστηρούς κανόνες λειτουργίας και κατάλληλη τεχνολογία.
[I] ΙΑΤΡΙΚΕΣ ΣΧΟΛΕΣ / ΙΑΤΡΙΚΟΣ ΠΛΗΘΩΡΙΣΜΟΣ
Αναμφισβήτητα τα ελληνικά πανεπιστήμια διαθέτουν σε μεγάλο ποσοστό σπουδαίο έμψυχο δυναμικό, μετεκπαιδευμένους επιστήμονες, ευσυνείδητους, φιλόδοξους και άξιους ακαδημαϊκούς. Είναι όμως πολυάριθμα, σπάταλα, ανοργάνωτα, δυσλειτουργικά, δύσκαμπτα, με αγκυλώσεις και νεποτισμό και συχνά αφιλόξενα ως προς την καινοτομία, την φρέσκια ιδέα και την πρωτότυπη έρευνα. Δείχνουν γερασμένα και αναιμικά σε σύγκριση με αντίστοιχες δομές του εξωτερικού, δημοσιοϋπαλληλοποιημένα και νωθρά, οικογενειοκρατικά και χωρίς ηθική αριστείας. Είναι άραγε αποδεκτό να λειτουργούν ακόμη στην Ελλάδα επτά (!) δημόσιες Ιατρικές Σχολές [Αθήνας, Θεσσαλονίκης, Θράκης, Ιωαννίνων, Πατρών, Κρήτης και Θεσσαλίας) οι οποίες παράγουν τεράστιο αριθμό αποφοίτων που δεν χρειάζεται η χώρα μας, επιβαρύνουν με τεράστιες μη παραγωγικές δαπάνες τα δημόσια οικονομικά και συμβάλλουν στα κρατικά ελλείμματα και στην σπατάλη; Κάποιες από τις Σχολές αυτές θα έπρεπε [εάν δεν κλείσουν] άμεσα και αποφασιστικά να υπαχθούν σε σχέδιο «εκκαθάρισης» και «δημοσιονομικής εξυγίανσης», με την έννοια των μετεγκαταστάσεων, των συγχωνεύσεων, των μετατάξεων προσωπικού, των συστεγάσεων, κλπ. Χαρακτηριστικά, προς σύγκριση, στην πολυπληθή, δημοφιλή και πλούσια πολιτεία της Ν. Υόρκης, με παγκόσμια απήχηση και αυξημένο -διεθνώς- αριθμό αιτήσεων για φοίτηση, λειτουργούν μόνο τέσσερις δημόσιες (“public”) Ιατρικές Σχολές [SUNY Upstate, SUNY Downstate, Stony Brook, Buffalo], και βεβαίως κάποιες ιδιωτικές που όμως δεν επιβαρύνουν τον πολιτειακό προϋπολογισμό [την ίδρυση των τελευταίων σφόδρα αντιμάχονται στην Ελλάδα οι «δημoσιoϋπαλληλοποιημένοι» πανεπιστημιακοί του τόπου μας]. Η πολιτεία της Ν. Υόρκης έχει διπλάσιο πληθυσμό από την Ελλάδα (~21.500.000 κατοίκους), είναι όμως συγκρίσιμη με την Ελλάδα ως προς την έκταση (~141.000km2) και ως προς το ποσοστό των κατοίκων που ζούν στην μεγαλύτερη πόλη, την Ν. Υόρκη, το οποίο είναι περίπου 40%, όσο δηλαδή και το ποσοστό των Ελλήνων που ζούν στην Αθήνα. Η Καλιφόρνια με υπερτριπλάσια έκταση και σχεδόν τετραπλάσιο πληθυσμό από την Ελλάδα (~39.000.000 κατοίκους) έχει μόλις έξι (!) δημόσιες Ιατρικές Σχολές [LA, Davis, San Diego, Irvine, San Francisco, Riverside), ενώ η πλούσια Γερμανία έχει 28 [δηλαδή τετραπλάσιες από την Ελλάδα, αλλά με οκταπλάσιο πληθυσμό!]. Όσες και η Ελλάδα (7) έχει η Ολλανδία, αλλά με πληθυσμό 17.000.000 και φυσικά υπέρτερες δυνατότητες δημόσιας χρηματοδότησης! Η οικονομικά ισχυρή Ελβετία έχει 6 κρατικές Ιατρικές σχολές [Bern, Zurich, Geneve, Lausanne, Fribourg, Basel), ενώ η επίσης πάμπλουτη Αυστρία με πληθυσμό ~9.000.000 έχει μόλις 3 [!] (Βιέννη, Γκράτς, Ίννσμπρουκ). Σημειωτέον ότι οι δυνατότητες ιδιωτικών χορηγιών προς τα δημόσια αυτά ιδρύματα είναι θεσμοθετημένες και σαφώς περισσότερες από ότι στην Ελλάδα (εμείς έχουμε δαιμονοποιήσει το υγιές ιδιωτικό κεφάλαιο, ιδίως το σχετιζόμενο με κερδοφορία επιχειρήσεων!), άρα οι δημόσιες αυτές δομές ενισχύονται πολλαπλά. Επίσης, όλες οι δημόσιες Ιατρικές Σχολές του εξωτερικού έχουν δίδακτρα. Αυστηρά ελεγχόμενος (και πάντως πολύ μικρότερος της Ελλάδος) είναι βέβαια και ο αριθμός των φοιτούντων και τελικά των αποφοίτων! Η Ελλάδα είναι η χώρα των άφθονων γιατρών και της μέτριας περίθαλψης. Το Εργαστήριο Συστημάτων Χρηματοοικονομικής Διοίκησης του Πολυτεχνείου Κρήτης πραγματοποίησε μία έρευνα για το επίπεδο των συστημάτων υγείας 27 ευρωπαϊκών χωρών, ανάμεσά τους και της χώρας μας [περίοδος 1998-2003]. Στο δείγμα συμπεριλήφθηκαν τόσο τα παλιά όσο και τα νέα μέλη της Ευρωπαϊκής Ένωσης, καθώς και 4 υποψήφιες χώρες (Βουλγαρία, Κροατία, Ρουμανία, Τουρκία). Τα στοιχεία συγκεντρώθηκαν από τη βάση δεδομένων Euromonitor International, που αντλεί πληροφορίες από τον ΟΟΣΑ, τον Παγκόσμιο Οργανισμό Υγείας, τις Εθνικές Στατιστικές Υπηρεσίες, τη Eurostat κ.ά. Δύο είναι τα πιο αποκαλυπτικά στοιχεία για τη χώρα μας : Το πρώτο είναι ο αριθμός των γιατρών. Η Ελλάδα κατείχε, προ 10ετίας, την πρώτη θέση μεταξύ των 27 χωρών με 4.722 γιατρούς ανά εκατομμύριο κατοίκων, ενώ χώρες με καλύτερο σύστημα υγείας είχαν μικρότερο αριθμό γιατρών: η Γερμανία 3.385, η Γαλλία 3.375, η Αυστρία 3.371 και η Σουηδία 3.285 [σήμερα ό αριθμός των γιατρών ανά εκατομμύριο κατοίκων έχει αυξηθεί ακόμα περισσότερο και φτάνει τους 6.500!]. Έχουμε 14 αποφοίτους ιατρικής ανά 100.000 πληθυσμό, την ώρα που ο μέσος όρος για τις υπόλοιπες χώρες προσδιορίζεται στο 9,9. Αν ο αριθμός των γιατρών ήταν ο απόλυτος δείκτης του επιπέδου υγείας, τότε η χώρα μας θα είχε την καλύτερη παρεχόμενη υγεία! Είναι όμως έτσι; Κάθε άλλο, αφού ο καθένας μας έχει, είτε προσωπικά, είτε από συγγενείς ή γνωστούς τις χειρότερες εμπειρίες από το ελληνικό σύστημα υγείας. Το δεύτερο στοιχείο είναι η αναλογία νοσηλευτών ανά εκατομμύριο κατοίκων. Εδώ λοιπόν είναι η μεγάλη αποκάλυψη: Η χώρα μας με 4.202 νοσηλευτές έρχεται 26η στους 27, ξεπερνώντας μόνο την Πορτογαλία (3.934). Η έλλειψη νοσηλευτών, άλλωστε, είναι καταφανέστατη σε όποιον κάνει μια απλή επίσκεψη σε οποιοδήποτε νοσοκομείο της χώρας μας. Το συγκλονιστικό ωστόσο είναι άλλο: ο αριθμός των γιατρών στη χώρα μας είναι μεγαλύτερος από τον αριθμό των νοσηλευτών! Κάτι τέτοιο δε συμβαίνει σε καμία άλλη από τις χώρες της έρευνας. Μπορούμε να υπερηφανευόμαστε ότι έχουμε άλλη μια μοναδικότητα... Για να κατανοήσει κανείς το τερατώδες του πράγματος, αρκεί να σκεφτεί το εξής: Μπορείτε να φανταστείτε μια δημόσια υπηρεσία με περισσότερους διευθυντές από υπαλλήλους; Μπορείτε να φανταστείτε ένα σχολείο με περισσότερους δασκάλους από μαθητές; Ένα στρατόπεδο με περισσότερους αξιωματικούς από στρατιώτες; Δεν είναι από αυτά και μόνο φανερός ο απύθμενος υδροκεφαλισμός του ελληνικού κράτους; Δεν είναι φανερό ότι το ΕΣΥ όχι μόνο δεν εξυπηρετεί τον έλληνα πολίτη, αλλά είναι και ένας μηχανισμός αλλοτρίωσης μιας μεγάλης μάζας γιατρών; O συνολικός αριθμός των γιατρών στην Μ. Βρεττανία ήταν [δεδομένα 7ης Δεκεμβρίου 2012] περίπου 216.000 [το σύνολο προκύπτει από: 1. γιατρούς καταγεγραμμένους στην LRMP - List of Registered Medical Practitioners (LRMP), 2. τους γενικούς γιατρούς (General Practitioners (GP) Register) και 3. τους ειδικούς γιατρούς (Specialist Register)]. Από το σύνολο αυτό, στο Βρεττανικό ΕΣΥ («NHS») απασχολούνται 109.000 γιατροί [και 386.400 νοσηλευτές] σε μιά χώρα 65.000.000 κατοίκων.
|
έτος |
Πληθυσμός πολεοδομικού συγκροτήματος |
Αριθμός γιατρών |
Αναλογία γιατρού/κατοίκων |
|
1908 |
132.000 |
83 |
1 / 1590
|
|
1913 |
158.000 |
200 |
1 / 790
|
|
1920 |
174.000 |
280 |
1 / 621
|
|
1927 |
210.000 |
378 |
1 / 555
|
|
1930 |
250.000 |
398 |
1 / 628
|
|
1943 |
273.000 |
560 |
1 / 487
|
|
1950 |
300.000 |
653 |
1 / 459
|
|
1960 |
380.000 |
1.000 |
1 / 380
|
|
1970 |
557.000 |
1.609 |
1 / 346
|
|
1980 |
706.000 |
3.585 |
1 / 196
|
|
1990 |
950.000 |
5.341 |
1 / 177
|
|
2004 |
1.100.000 |
7.380 |
1 / 149
|
|
2011 |
1.150.000 |
8.034 |
1/143 |
Στον πίνακα παρατίθενται τα δεδομένα του πληθυσμού των γιατρών στο πολεοδομικό συγκρότημα της Θεσσαλονίκης [1908–2011], σε συνάρτηση με τον πληθυσμό της πόλης και η αναλογία κατοίκων ανά γιατρό. Η διαχρονική εξέλιξη είναι εντυπωσιακή !
Πρόσφατα ο καθηγητής Κοινωνικής Ιατρικής και πρόεδρος του ΕΟΦ κ. Γ. Τούντας έθεσε το θέμα της υπερπληθώρας του ιατρικού προσωπικού στη χώρα μας. Επανέλαβε, όπως έχει γίνει πολλές φορές άλλωστε, πως έχουμε τους περισσότερους ιατρούς για τον πληθυσμό μας στην Ευρώπη. Ισχυρίζεται στη συνέχεια πως δεν είναι δυνατή η ορθολογικοποίηση των δαπανών στην υγεία με αυτό το ιατρικό προσωπικό. Σημειώνει -για πολλοστή φορά- τη διάσημη μελέτη του αμερικανικού Institute of Medicine η οποία αναφέρει ότι πολλαπλασιάζονται οι σοβαρές συνέπειες για την υγεία από άσκοπες ιατρικές παρεμβάσεις. Σε απλά ελληνικά: επειδή οι επιπλέον γιατροί δεν έχουν αντικείμενο εργασίας, το δημιουργούν! Καταλήγει ότι το κακώς εννοούμενο πολιτικό κόστος δεν επέτρεψε την λήψη μέτρων. Επαυξάνουμε, ειδικά για την κοντόφθαλμη δράση των πολιτικών μας. Άρα, η μείωση του ιατρικού προσωπικού πρέπει να επιδιωχθεί και να επιτευχθεί και με διοικητικά μέτρα, και με τη βαθμιαία συνειδητοποίηση ότι το σενάριο (narrative) του ιατρικού επαγγέλματος είναι πραγματικά δύσκολο και απρόσφορο, στρέφοντας έτσι τους νέους μας (και τους γονείς τους!) σε άλλες κατευθύνσεις. Κι αυτό θα συμβεί μόνο εάν επιτέλους θεσπιστούν και λειτουργήσουν σε αυτή τη χώρα κανόνες ελέγχου και λογοδοσίας όπως, π.χ. η ηλεκτρονική συνταγογράφηση Αυτή η πολιτική στρατηγική δεν σημαίνει μετατροπή του ιατρικού επαγγέλματος σε κλειστό (αριθμός ιατρών ανά περιοχή και ανά ειδικότητα), αναπαράγοντας τις παθογένειες των άλλων κλειστών επαγγελμάτων στο ιατρικό επάγγελμα. Εδώ το πρόβλημα συνίσταται στην κατ’ αρχήν υπερπαραγωγή «άχρηστων και δαπανηρών» επαγγελματιών! Πρέπει δηλαδή να λειτουργήσουμε προοπτικά και προληπτικά! Να πούμε, για παράδειγμα, ότι στην Ιατρική Κρήτης θα εισαχθούν του χρόνου μόνο 20 πρωτοετείς! [ο αριθμός τυχαίος] και στην πορεία των σπουδών τους δεν θα προστεθεί κανείς. Να πούμε επίσης ότι γιά κάθε ενδοκρινολόγο που θέλει να μπεί στην αγορά εργασίας θα πρέπει ένας άλλος πρώτα να συνταξιοδοτηθεί! Και εδώ προκύπτει η ανάγκη γιά μία ακόμη σημαντική πολιτική απόφαση : άρση της δυνατότητας άσκησης επαγγέλματος σε όσους γιατρούς πέρασαν π.χ. τα 72! (δηλαδή υποχρεωτική συνταξιοδότησή τους, κάτι που ισχύει στο εξωτερικό). Δεν πρόκειται για μέτρα με τα οποία θα «απαγορευθεί στον άξιο νέο να σπουδάσει ιατρική» [όπως θα σπεύσουν να παρατηρήσουν οι πάσης φύσεως λαϊκιστές!]. Πρόκειται γιά εθνικά αναγκαία μέτρα επιβίωσης του συστήματος υγείας και διατήρησης ενός υψηλού επιπέδου άσκησης της ιατρικής.
Τον Φεβρουάριο του 2005 δημοσιεύθηκε από τον Πανελλήνιο Ιατρικό Σύλλογο άρθρο με τίτλο «Πληθωρισμός ιατρικού δυναμικού» όπου αναφέρεται ότι η υπερπροσφορά γιατρών «επιφέρει δυσάρεστες συνέπειες όχι μόνο στο ιατρικό σώμα, αλλά και σε όλο το υγειονομικό σύστημα. Οι πιο άμεσες συνέπειες είναι: 1. Η προκλητή ζήτηση υπηρεσιών υγείας και ιατρικών πράξεων. 2. Η χαμηλή ποιότητα των παρεχομένων υπηρεσιών. Επειδή οι γιατροί είναι υπερβολικά πολλοί, «προκαλούν» υπηρεσίες υγείας και ιατρικές πράξεις που κανονικά δεν θα έπρεπε να υφίστανται.
Ως προς το θέμα της υπερπληθώρας ειδικών γιατρών: η Ελλάδα είναι παγκόσμια πρωταθλήτρια στις ειδικεύσεις !. Η χώρα μας παράγει ειδικευμένους ιατρούς σε πολύ μεγαλύτερο ποσοστό από το μέσο όρο του ΟΟΣΑ, αλλά και με πολύ μεγάλη διαφορά από τους γιατρούς γενικής ιατρικής! Σύμφωνα με στοιχεία του ΟΟΣΑ είμαστε πρώτοι στην παραγωγή παιδιάτρων (0,28 παιδίατροι/1000 κατοίκους, ενώ στη Γερμανία είναι 0,13, στην Αγγλία 0,14, στη Γαλλία 0,11 και στις ΗΠΑ 0,23). Η ίδια κατάσταση επικρατεί και στους γυναικολόγους. Σύμφωνα με τον ΟΟΣΑ, στην Ελλάδα ανά 1.000 κατοίκους αντιστοιχούν 0,23 γυναικολόγοι, στη Γερμανία 0,18, στη Γαλλία 0,12, στην Αγγλία 0,10 καιστις ΗΠΑ 0,14. Σε αντίθεση όμως με τους γιατρούς,στην Ελλάδα αντιστοιχούν μόλις 3,21 νοσηλευτές/1000 κατοίκους. Τα αντίστοιχα νούμερα για τη Γαλλία είναι 7,88, για τη Γερμανία 9,87 και για τις ΗΠΑ 10,50. Επιπλέον δηλωτικό της δυσλειτουργίας του συστήματος είναι ότι το 70% των νευροχειρουργών και των ψυχιάτρων βρίσκεται στις δύο μεγαλύτερες πόλεις της χώρας, ενώ το 65% των γυναικολόγων, το 61% των καρδιολόγων, των ορθοπεδικών και των μικροβιολόγων δραστηριοποιείται επίσης σε Αθήνα και Θεσσαλονίκη. Την ίδια στιγμή, μόλις το 30% των αναισθησιολόγων βρίσκεται εκτός των δύο αστικών κέντρων. Όπως αναφέρει ο Ιατρικός Σύλλογος Αθηνών, οι νοσοκομειακοί γιατροί στο σύνολο της χώρας ξεπερνούν τους 26.000 (οι 9.000 είναι ειδικευόμενοι). Έτσι λοιπόν, δεν είναι απορίας άξιο το γιατί οι απόφοιτοι της ιατρικής περιμένουν ως και 10 έτη για να ξεκινήσουν την ειδικότητα τους, αφού αφ’ ενός είναι πάρα πολλοί, αφετέρου οι προσλήψεις γίνονται με το σταγονόμετρο. Από τους 72.000 γιατρούς (νοσοκομειακοί + ιδιώτες) που υπάρχουν αυτή τη στιγμή στη χώρα μας, το 40% είναι οι αναμένοντες την ειδικότητα!
Είναι αδιαμφισβήτητο ότι όλες αυτές οι Ιατρικές Σχολές ιδρύθηκαν με μοναδική συνιστώσα την ψηφοθηρία και με κριτήριο την εξυπηρέτηση της εγχώριας κομματικής πελατείας στην επαρχία, χωρίς καμμία μελέτη σκοπιμότητος, αξιοποίησης επιστημόνων, ανάλυση κόστους/οφέλους, τεκμηρίωση της πραγματικής ανάγκης επιμόρφωσης νέων ανθρώπων σε συσχετισμό και με την αγορά εργασίας, εξασφάλιση της δημοσιονομικής ισορροπίας, κλπ. Διορίστηκαν άπειροι –αμετακίνητοι- δημόσιοι υπάλληλοι πανεπιστημιακοί γιατροί (συνήθως αναξιοκρατικά). Πολλοί ήταν προσωπικοί φίλοι υπουργών, μεγαλοπαραγόντων, πολιτευτών, βουλευτών, κλπ. και τοποθετήθηκαν, συχνά με αδιαφανείς «κρίσεις», ως καθηγητές, κυριολεκτικά κατόπιν προσωπικής συννενόησης, με φωτογραφική διαδικασία, στο πλαίσιο της οποίας τελικά ιδρύθηκε ολόκληρο πανεπιστημιακό τμήμα [!], το οποίο βεβαίως στη συνέχεια (αναγκαστικά) στελεχώθηκε με προσωπικό, εξοπλίσθηκε με μηχανήματα, στεγάσθηκε σε κτήριο, κ.ο.κ.. Δηλαδή η αρχική καταχρηστική και διάτρητη «απόφαση» να βολευτεί ο τάδε «γνωστός» καθηγητής ορθοπαιδικής στο δείνα επαρχιακό «πανεπιστήμιο» συνεχίζει να συσσωρεύει υψηλό κόστος για τον φορολογούμενο, χωρίς πραγματική απόδοση έργου. Επίσης πολλές φορές καθηγητές που τοποθετήθηκαν σε τέτοιες θέσεις έμειναν εκεί λίγο χρόνο και στην συνέχεια μετατέθηκαν στην Αθήνα ή στην Θεσσαλονίκη, τα τμήματα όμως που για «χάρη» τους ιδρύθηκαν παρέμειναν σε πλήρη στελέχωση και λειτουργία και μετά την [συχνά προ-προγραμματισμένη και προ-συννενοημένη] αναχώρησή τους.
Είναι αδιαμφισβήτητο συνεπώς ότι κάποιες από τις Ιατρικές αυτές θα έπρεπε [εάν δεν κλείσουν] να υπαχθούν σε σχέδιο «δημοσιονομικής εξυγίανσης». Θα μπορούσαμε να προτείνουμε την συγχώνευση της Ιατρικής Θεσσαλονίκης με την Ιατρική Θράκης, της Ιατρικής Ιωαννίνων με την Ιατρική Θεσσαλίας και της Ιατρικής Αθήνας με την Ιατρική Πάτρας. Παράλληλα πρέπει να σταματήσει ο κρατισμός που εμποδίζει την ανάπτυξη της καινοτομίας και του νέου επιστημονικού σχεδιασμού. Χρειαζόμαστε τα ιδιωτικά κεφάλαια και το ενδιαφέρον εταιριών που θα στηρίζουν τις προσπάθειες και θα χρηματοδοτούν ερευνητικά projects. Τα οποιαδήποτε επιτεύγματα θα απορροφούνται από την εγχώρια ή τη διεθνή αγορά, διευρύνοντας τον κύκλο δραστηριότητας των αντικειμένων. Αν η πολιτεία εξασφαλίσει σταθερότητα και αξιοκρατία στο χώρο της ακαδημαϊκής Ιατρικής, είναι βέβαιο ότι, πολύ γρήγορα, έλληνες και ξένοι επιστήμονες του εξωτερικού θα σπεύσουν να ξαναζωντανέψουν τη χώρα του Ιπποκράτη μέσα από λιγότερες αλλά καλύτερες Ιατρικές Σχολές, δημόσιες αλλά και ιδιωτικές.
[II] ΕΞΩΤΕΡΙΚΑ ΙΑΤΡΕΙΑ KΡΑΤΙΚΩΝ ΝΟΣΟΚΟΜΕΙΩΝ
Από χρόνια λειτουργούν εξωτερικά ιατρεία στα δημόσια νοσοκομεία όπου μπορεί να κλείσει κανείς ραντεβού είτε για να εξετασθεί, είτε για τη διενέργεια παρακλινικών εξετάσεων [π.χ. υπερηχογράφημα, αξονική, μαγνητική, εγκεφαλογράφημα, στεφανιογραφία, τεστ κοπώσεως, σπινθηρογράφημα, μαστογραφία, κλπ]. Όλα αυτά αναλαμβάνουν να τα διεκπεραιώσουν οι δημόσιοι γιατροί, οι γιατροί του ΕΣΥ και λιγότερο οι πανεπιστημιακοί. Είναι άραγε αποδεκτό, ειδικά στα σημερινά χειμαζόμενα νοσοκομεία, να απασχολούνται οι δημόσιοι γιατροί με ψυχρά εξωτερικά περιστατικά σπαταλώντας πολύτιμο χρόνο και ενέργεια, παραμελώντας -εξ ανάγκης- τα επείγοντα περιστατικά αλλά και τους νοσηλευόμενους στις κλινικές αρρώστους; Αυτή η παγιωμένη από χρόνια πρακτική αποβαίνει και εξαιρετικά δαπανηρή για το δημόσιο, διότι οδηγεί σε επιβάρυνση και απορρύθμιση των εφημεριών και σε απαράδεκτες καθυστερήσεις στη διεκπεραίωση των νοσηλευομένων [που έχουν πραγματική ανάγκη άμεσων υπηρεσιών], φορτώνοντας τα ασφαλιστικά ταμεία με τρομακτικό κόστος επιπλέον διανυκτερεύσεων. Επιπροσθέτως, λόγω ελλείψεως χρόνου του νοσοκομειακού γιατρού, σε πλείστες περιπτώσεις δίδονται εξιτήρια χωρίς να έχουν διενεργηθεί βασικές διαγνωστικές εξετάσεις με την εντολή προς τους ασθενείς να «τις κάνουν σε εξωτερικό γιατρό» για να τεθεί οριστική διάγνωση! Πόσες φορές έχουμε ακούσει φίλους και γνωστούς να διηγούνται ότι «μείνανε μία εβδομάδα μέσα στην κλινική περιμένοντας να κάνουν αξονική» [!]. Η αξονική καθυστερούσε απαράδεκτα όχι από οκνηρία ή αδιαφορία των ακτινολόγων, όσο [κυρίως] λόγω εξαιρετικά υψηλού εξωτερικού φόρτου εργασίας του ακτινολογικού εργαστηρίου από ψυχρά περιστατικά ρουτίνας (μη επείγοντα) τα οποία κάλλιστα και ταχύτερα θα μπορούσαν να εξυπηρετηθούν στα συμβεβλημένα διαγνωστικά εργαστήρια ΧΩΡΙΣ επιπλέον κόστος για τον άρρωστο ή για τα ασφαλιστικά ταμεία (το εξωτερικό ραντεβού σε νοσοκομείο π.χ. για αξονική ή μαγνητική τομογραφία ή για ένα υπερηχογράφημα καρδιάς έχει για τον ΕΟΠΥΥ αλλά και για τον άρρωστο το ίδιο κόστος -ως ίδια συμμετοχή- και στα διαγνωστικά εργαστήρια). Στο δημόσιο νοσοκομείο το κράτος επιβαρύνεται με επιπλέον καθημερινή δυσλειτουργία, καθυστερήσεις και με τις άχρηστες επιπλέον διανυκτερεύσεις των ασθενών που λιμνάζουν στις κλινικές και οι οποίες κοστίζουν εκατομμύρια!
Συμπερασματικά, στα τακτικά ιατρεία των νοσοκομείων δεν έχουν ΚΑΝΕΝΑ λόγο ύπαρξης οι λίστες με καθημερινά εξωτερικά περιστατικά (ιδίως στα τμήματα των παρακλινικών εξετάσεων, στα ακτινολογικά εργαστήρια, κλπ). Η κατάργηση της δυνατότητας εξέτασης ψυχρών εξωτερικών περιστατικών δεν συνεπάγεται απολύσεις ή άλλο κόστος για το κράτος, μόνο όφελος για τον πολίτη. Οι νοσοκομειακοί γιατροί θα ανασάνουν! Σε «ιδιωτική» βάση θα μπορούσε να εξετασθεί κάποιος με ραντεβού στα θεσμοθετημένα απογευματινά ιατρεία των νοσοκομείων.
Είναι σκόπιμο να παραμείνουν σε λειτουργία δημόσια ιατρεία ή εργαστήρια νοσοκομείων [α] που έχουν καθαρά ερευνητικό χαρακτήρα σε τριτοβάθμια κέντρα, [β] που ελέγχουν αρρώστους που χειρουργήθηκαν ή αντιμετωπίσθηκαν παρεμβατικά στα συγκεκριμένα νοσοκομεία στα πλαίσια πρωτοκόλλων και μελετών και [γ] εξειδικευμένα ιατρεία σπανίων νόσων ως «κέντρα αναφοράς».
[III] ΕΟΠΥΥ
Ο νόμος 3819/2011 για τις «Διαρθρωτικές Αλλαγές στο Σύστημα Υγείας» που περιλαμβάνει και τη θέσπιση του ΕΟΠΥΥ, είναι μια πραγματικότητα. Έκτοτε, μια μεγάλη συζήτηση έχει ξεκινήσει για το εάν ο ΕΟΠΥΥ, όπως θεσμοθετείται, εξυπηρετεί τις ανάγκες τόσο των ιατρών να εργασθούν σε ένα αξιοπρεπές περιβάλλον, όσο και των ασθενών να λαμβάνουν ποιοτικές και αποτελεσματικές υπηρεσίες πρωτοβάθμιας φροντίδας υγείας (ΠΦΥ). Σημαντικό είναι το γεγονός πως στον ΕΟΠΥΥ εντάχθηκαν όλοι οι συμβεβλημένοι ιατροί των ταμείων των οποίων οι κλάδοι υγείας τον συγκροτούν. Δηλαδή, ο συμβεβλημένος ιατρός με τον ΟΠΑΔ, συνεχίζει να βλέπει ασφαλισμένους του Δημοσίου. Το ίδιο ισχύει για τον συμβεβλημένο του ΙΚΑ, του ΟΑΕΕ, κλπ. Άρα ο ΕΟΠΥΥ ξεκίνησε με ~20.000 συμβεβλημένους ιατρούς (7.000 του ΙΚΑ, 13.000 του ΟΠΑΔ, 4.500 του ΟΑΕΕ, μείον τις επικαλύψεις).
Η συνένωση των τεσσάρων μεγαλύτερων ασφαλιστικών οργανισμών (ΙΚΑ, ΟΑΕΕ, ΟΠΑΔ και ΟΓΑ) σε έναν ενιαίο οργανισμό, τον ΕΟΠΥΥ, αποτελεί την βασική τομή στην κοινωνική ασφάλιση και στην αγορά υπηρεσιών υγείας. Ο νέος οργανισμός καλύπτει το 90% του πληθυσμού και κατ’ επέκταση κατέχει θεωρητικά ισχυρή διαπραγματευτική ισχύ απέναντι στους προμηθευτές υγείας. Η συγκρότηση του ΕΟΠΥΥ αναμένεται – σύμφωνα τουλάχιστον με τον αρχικό σχεδιασμό - να αποτελέσει το βασικό μοχλό ελέγχου του κόστους και συγκράτησης της δαπάνης και η μονοψωνιακή του δύναμη έχει τύχει ήδη ευρείας αποδοχής από την πλειοψηφία των εμπλεκόμενων εταίρων εξαιτίας του προσδοκώμενου οφέλους στην αγορά υπηρεσιών υγείας. Η διαπίστωση αυτή δικαιολογείται σε μεγάλο βαθμό εξαιτίας της οικονομικής συγκυρίας στην οποία βρίσκεται η χώρα και των πιέσεων οι οποίες ασκούνται προς περιστολή της δημόσιας δαπάνης και εξορθολογισμό του υγειονομικού συστήματος.
Η ΠΦΥ εξακολουθεί να χαρακτηρίζεται από πληθώρα στρεβλώσεων, με κυριότερες: το υψηλό κόστος χρήματος και χρόνου για τα νοικοκυριά, την δυσχέρεια στην πρόσβαση και, κυρίως, στη συνέχεια της φροντίδας, την μικρή ανταποκρισιμότητα στις προσδοκίες των πολιτών, τις εκτεταμένες ιδιωτικές πληρωμές και παραπληρωμές, την αδυναμία ανάσχεσης του κύματος της ζήτησης προς τα νοσοκομεία και την υστέρηση στην ανάπτυξη προγραμμάτων πρόληψης.
Η πρωτοβάθμια φροντίδα υγείας (ΠΦΥ) αποδίδεται σήμερα μέσω ενός δικτύου προμηθευτών: [1] τα πολυϊατρεία των διαφόρων «οργανισμών ασφάλισης», [2] τα Κέντρα Υγείας και [3] τους συμβεβλημένους γιατρούς. Ως εκ τούτου, διαμορφώνεται ένα διμερές μονοπώλιο το οποίο χαρακτηρίζει τη σχέση του ΕΟΠΥΥ με τα πολυϊατρεία, ένα ατελές διμερές μονοπώλιο μεταξύ του ΕΟΠΥΥ και των κέντρων υγείας (αυτά εξακολουθούν να υπάγονται διοικητικά και οικονομικά στα νοσοκομεία), και μια μορφή μονοψωνίου μεταξύ ΕΟΠΥΥ και συμβεβλημένων ιδιωτών γιατρών. Η κατάσταση αυτή δημιουργεί σύγχυση και δυσχεραίνει την άσκηση πολιτικής για αποδοτική κατανομή και χρήση των υγειονομικών πόρων. Σχετικά με την παροχή δευτεροβάθμιας και τριτοβάθμιας περίθαλψης αυτή παρέχεται μέσω των νοσοκομείων του ΕΣΥ (75-80% των εισαγωγών), τα οποία, όπως και ο ΕΟΠΥΥ, βρίσκονται υπό πλήρη κρατική εποπτεία. Ένα σημαντικό μέρος της νοσοκομειακής περίθαλψης παρέχεται από τις ιδιωτικές κλινικές (20-25%).
Είναι αναγκαία η άμεση εισαγωγή των διεθνών ταξινομήσεων και κωδικοποιήσεων (ICD-10, ICPC-2, EDMA, GMDN, Κωδικοποίηση Ιατρικών Πράξεων), ώστε να είναι δυνατή η ακριβής και αξιόπιστη ποσοτική εκτίμηση και κατά συνέπεια η ορθή κοστολόγηση επί των οποίων μπορεί να υπάρξουν διαπραγματεύσεις και συμβόλαια και ορθή απεικόνιση της ροής υπηρεσιών και αποζημιώσεων και κατά συνέπεια αξιολόγηση της αποδοτικότητας. Η απουσία του σχετικού μηχανισμού έχει ως αποτέλεσμα (σε συνδυασμό με την έλλειψη ασφαλιστικής ελεγκτικής ιατρικής) την παθητική θέση του ΕΟΠΥΥ και την, επί της ουσίας, a posteriori καταβολή αποζημιώσεων στους προμηθευτές. Στην ίδια κατεύθυνση το εγχείρημα εισαγωγής Κλειστών Ενοποιημένων Νοσηλίων (ΚΕΝ) με πολλαπλά προβλήματα έχει μετατραπεί από a priori σύστημα χρηματοδότησης σε τεχνική αναδρομικής αποζημίωσης, το οποίο επίσης προξενεί βλάβη στην πλευρά της ασφάλισης και προοδευτικά εξελίσσεται σε μείζονα χρηματοδοτικό κίνδυνο για τον ΕΟΠΥΥ.
Το ζήτημα αυτό είναι υψηλής προτεραιότητας δεδομένου ότι δεν έχει γίνει επαρκώς αντιληπτό (από το πολιτικό και διοικητικό σύστημα και την επιστημονική κοινότητα) ότι το πρόβλημα ανευρίσκεται κυρίως στην πλευρά της προσφοράς και στη μονοπωλιακή - δομικού χαρακτήρα - συμπεριφορά του ιατροτεχνολογικού συμπλέγματος.
Εν κατακλείδι, η διαπραγματευτική δύναμη του ΕΟΠΥΥ μπορεί να ασκηθεί μερικώς και ατελώς στις συναλλαγές με τους συμβεβλημένους γιατρούς, με τις ιδιωτικές κλινικές και τα διαγνωστικά κέντρα. Η κατάσταση αυτή θέτει υπό αμφισβήτηση την λειτουργία του οργανισμού εξαιτίας του συσσωρευμένου χρέους το οποίο έχει μεταφερθεί στον ΕΟΠΥΥ από τα ενταχθέντα ταμεία και από την δυσχέρεια ανταπόκρισης στις πληρωμές των προμηθευτών.
Σε γενικές γραμμές, τρείς είναι οι μέθοδοι πληρωμής των ιατρών:
- Αντιμισθία
- Κατά κεφαλήν (“per capita”, “capitation”)
- Κατά πράξη και περίπτωση (“feeforservice”)
1) Η αντιμισθία συνιστά μια ισοπεδωτική μέθοδο πληρωμής, ειδικά όταν εργοδότης είναι το κράτος. Να μην ξεχνάμε ότι μιλάμε για το ίδιο κράτος που έχει αποδειχθεί ιστορικά ανίκανο να ανταμείψει τους ικανούς υπαλλήλους και να κινητροδοτήσει τους λιγότερο ικανούς. Η οριζόντια αποζημίωση των ιατρών της ΠΦΥ με οποιοδήποτε ποσό, είναι μια εσφαλμένη προσέγγιση όχι μόνο γιατί η αντιμισθία είναι εξαιρετικά αντιπαραγωγική και οδηγεί σε δημοσιοϋπαλληλική συμπεριφορά. Αλλά και γιατί η υπόθεση της παραγωγής υπηρεσιών ΠΦΥ έχει ισχυρά τοπικό χαρακτήρα. Συναρτάται με τις γεωγραφικές συντεταγμένες του σημείου παραγωγής. Δεν παράγονται με τον ίδιο τρόπο και με το ίδιο κόστος υπηρεσίες ΠΦΥ στις Πρέσπες και στο Κολωνάκι, δεν απευθύνονται στους ίδιους πληθυσμούς, ούτε τα χρήματα (κόστος ζωής, υποδομές κτλ) έχουν παντού την ίδια αξία. Αυτή η απλή αλήθεια ερμηνεύει γιατί μια ιατρική επίσκεψη μπορεί να κοστίζει στη χώρα μας από 0 έως 300€. Με τις ισοπεδωτικές προτάσεις προκύπτουν άλλης τάξεως προβλήματα και μεγαλύτερες ανισότητες από αυτές που θεωρητικά καταπολεμούνται. Επίσης, είναι αδιανόητο και στρεβλωτικό να καθορίζεται από το κράτος μια οροφή απολαβών σε ένα ελεύθερο επάγγελμα.
Ως προς την ισοπέδωση που παράγει η αντιμισθία με την διάχυτη οσμή της κρατικής ανεπάρκειας, πρέπει να παραδειγματιστούμε από την Ηλεκτρονική Συνταγογράφηση. Στο έργο αυτό, εμπλέκονται μετά βίας και θεωρητικά 84.000 χρήστες, ιατροί και φαρμακοποιοί. Κι όμως, γι’ αυτόν τον πενιχρό για τις ψηφιακές δυνατότητες της εποχής μας, αριθμό χρηστών (που δεν είναι βέβαια όλοι ταυτόχρονα online!), αναζητούνται διαρκώς οι απαιτούμενοι υποστηρικτικοί πόροι ώστε το σύστημα να μην πάσχει από καθημερινές αρρυθμίες και εμφράγματα! Αποδεικνύεται περίτρανα ότι αυτό που ήταν εφικτό για έναν 2ετή φοιτητή του Harvard το Φεβρουάριο του 2004, δηλαδή να «σηκώσει» από τη φοιτητική εστία ένα καινοτόμο site κοινωνικής δικτύωσης με το όνομα ‘Facebook’, είναι τρομερά δύσκολο για το ελληνικό κράτος του 2013. Για την ιστορία, όταν ο πιτσιρικάς αλλά δημιουργικός Zuckerberg, έλαβε την πρώτη σοβαρή χρηματοδότηση, το Μάϊο του 2005, το Facebook είχε ήδη 5.500.000 μανιώδεις χρήστες.
2) Πληρωμή κατά κεφαλήν είναι η μέθοδος κατά την οποία ορίζεται ένα ετήσιο ποσό αποζημίωσης ανά ασθενή. Ο γιατρός πληρώνεται με το γινόμενο αυτού του ποσού επί τον αριθμό των ασθενών που τον επιλέγουν. Με άλλα λόγια, ο γιατρός, έναντι καθορισμένου αντιτίμου, αναλαμβάνει να περιφρουρήσει την υγεία του ασφαλισμένου για ένα έτος. Ο ασφαλισμένος μπορεί να μη χρειαστεί καθόλου τον γιατρό ή να τον χρειαστεί πολλές φορές, αλλά η αμοιβή του γιατρού είναι πάντα η ίδια. Έχει το πλεονέκτημα ότι για τον γιατρό δεν υπάρχει κίνητρο αλλεπάλληλων επισκέψεων, αλλά, παρόλ’ αυτά, ο ασθενής πρέπει να μένει ικανοποιημένος ώστε να επιλέξει τον ίδιο γιατρό και τον επόμενο χρόνο. Το βασικό μειονέκτημα αυτού του μοντέλου είναι ότι ευνοεί την υποχρησιμοποίηση πόρων, η οποία ενθουσιάζει μεν τους οικονομιστές αλλά κάνει τους πολιτικούς υγείας να ανησυχούν γιά τις συνέπειες στην υγεία του πληθυσμού μακροπρόθεσμα. Το μειονέκτημα αυτό έχει επιχειρηθεί να διορθωθεί με δύο μεθόδους: α) την επαύξηση της αμοιβής ανάλογα με την επιθυμητή έκβαση (“supplement payment for desired outcomes”) και β) την επαύξηση της αμοιβής ανάλογα με τον κίνδυνο που συνεπάγεται η κάθε κατάσταση (“risk-adjusted bonus”). Το δεύτερο είναι πιο εύκολο να υλοποιηθεί, αφού η ηλικία, το φύλο και μερικά ακόμη δεδομένα μπορούν να χρησιμοποιηθούν για τον υπολογισμό του κινδύνου (π.χ. δεν κινδυνεύει το ίδιο ένας 20χρονος και ένας 70χρονος, άρα ο γιατρός που βλέπει περισσότερους 70χρονους πρέπει να αμοίβεται περισσότερο).
3) Η μέθοδος κατά πράξη και περίπτωση -που χρησιμοποιούνταν στον ΟΠΑΔ- έχει σε βάρος της το σωστό επιχείρημα ότι ευνοεί την προκλητή ζήτηση υπηρεσιών. Υπήρχαν όμως εμπόδια στην άμετρη κατακύρωση επισκέψεων, αφού η δεύτερη επίσκεψη ανά ιατρική ειδικότητα στον ίδιο μήνα αποζημιώνονταν με το μισό της πρώτης, ενώ η τρίτη απαιτούσε έγκριση από ελεγκτή και πρακτικά δεν υφίστατο. Το 2008 οι ασφαλισμένοι του ΟΠΑΔ έκαναν 14 εκατομμύρια επισκέψεις στους συμβεβλημένους γιατρούς, δηλαδή 9 επισκέψεις ανά ασφαλισμένο, με συνολικό κόστος 270.000.000 €. Τα χρήματα αυτά μοιράστηκαν 12.500 ιατροί, με μέσο όρο μεικτής ετήσιας αποζημίωσης 21.600€ ή 1.800€ μηνιαίως. Αν αυτό γενικευόταν στον ΕΟΠΥΥ, θα δημιουργούσε δαπάνη περί το 1.7 δις € ετησίως (με 20€ / επίσκεψη). Το πρόβλημα όμως δεν είναι τόσο οι ιατρικές επισκέψεις αλλά οι πράξεις και οι παρακλινικές εξετάσεις, οι οποίες το 2008 ανήλθαν σε 320 εκ €. Αν αυτά ίσχυαν για όλους τους ασφαλισμένους θα προέκυπτε δαπάνη 2 δις € και συνολική (επισκέψεις+πράξεις+παρακλινικές εξετάσεις) 3.8 δις €. Ας μη ξεχνάμε όμως ότι το 2008 ήταν η χειρότερη οικονομικά χρονιά, κατά την οποία η σπατάλη εκτοξεύτηκε. Τα ποσά αυτά μειώθηκαν το 2009 και το 2010 πιθανώς λόγω ύφεσης. Το κονδύλι αυτό μειώθηκε σημαντικά με τη θεσμοθέτηση της ηλεκτρονικής παραπεμπτικογράφησης για τις ιατρικές πράξεις και εξετάσεις, με την κατά κεφαλήν δαπάνη να μειώνεται 44% ήδη τους πρώτους μήνες. Παρόμοια πρόνοια μπορεί να ληφθεί για τις ακριβές απεικονιστικές εξετάσεις δεδομένου ότι διεθνή στοιχεία δείχνουν ότι αυξάνουν σε ποσοστό χωρίς αντίστοιχα οφέλη για την υγεία, με υψηλά ποσοστά φυσιολογικών εξετάσεων (κι’ αυτές είναι χρήσιμες αλλά έως ένα βαθμό). Τα ζητήματα αυτά θα πρέπει να αντιμετωπιστούν από τον κανονισμό παροχών του ΕΟΠΥΥ.
Ο ΕΟΠΥΥ προς συγκράτηση της δαπάνης έχει συνάψει συμβάσεις με περιορισμένο αριθμό ιδιωτών γιατρών, ενώ διατηρεί παράλληλα τις αμοιβές τους σε πολύ χαμηλά επίπεδα. Ως εκ τούτου, η μη διασφάλιση κινήτρων στους γιατρούς λειτουργεί ανασχετικά ως προς την συνέχιση των συμβάσεων με τον οργανισμό, γεγονός το οποίο οδηγεί σε περιορισμό της προσφοράς υπηρεσιών και συνεπώς σε ανικανοποίητη ζήτηση (“unmet demand”) η οποία αναζητεί διέξοδο στην δευτεροβάθμια περίθαλψη, πράγμα το οποίο προκαλεί αύξηση των εισαγωγών στα νοσοκομεία (κατά 28% το 2011), φαινόμενο το οποίο δεν ερμηνεύεται από την αύξηση της νοσηρότητας ή την μετακίνηση από τις ιδιωτικές κλινικές. Η πολιτική του περιορισμένου αριθμού συμβάσεων με γατρούς αναιρείται από την δυνατότητα συνταγογράφησης από μη συμβεβλημένους γιατρούς («πιστοποιημένοι γιατροί»), κατάσταση η οποία ενισχύει την θέση της προσφοράς και ακυρώνει το “προνόμιο” της ελεύθερης επιλογής των χρηστών δια του οποίου ενισχύεται ο ανταγωνισμός μεταξύ των προμηθευτών και προωθείται η αποδοτική χρήση των πόρων. Αντίθετα η υπάρχουσα πρακτική δια του περιορισμού της προσφοράς αυξάνει τις τάσεις αποασφάλισης και μετακυλύει κόστος στα νοικοκυριά.
Συμπερασματικά, η παρούσα κατάσταση του ΕΟΠΥ, μπορεί σχηματικά να περιγραφεί ως παλαιός [διευρυμένος] ΟΠΑΔ με κίνητρα [παλαιού] ΟΑΕΕ. Μία άκρως παρωχημένη και αρτηριοσκληρυντική εικόνα γιά έναν σύγχρονο οργανισμό ΠΦΥ!
Δεδομένης όμως της μείωσης του ΑΕΠ, της αυξανόμενης ανεργίας και του περιορισμού του εισοδήματος η ιδιωτική δαπάνη για την υγεία έχει μειωθεί >12% σύμφωνα με τις εκτιμήσεις της Έρευνας Οικογενειακών Προϋπολογισμών, ενώ από άλλα εμπειρικά δεδομένα εκτιμάται ότι η μείωση στην ΠΦΥ έχει προσεγγίσει το 30% και αναμένεται να υπερβεί το 50% στην προσεχή περίοδο (με εξαίρεση τους χρονίους πάσχοντες των οποίων η χρήση αυξάνεται). Ως εκ τούτου, μεγαλύτερο μέρος του πληθυσμού ωθείται σε δευτεροβάθμιες υπηρεσίες προς ικανοποίηση των αναγκών του. Η διάσταση και το μέγεθος της επίδρασης του φαινομένου αυτού αποτυπώνεται από τη διαφορά του μέσου κόστους περιστατικού στην ΠΦΥ, η οποία υπολογίζεται σε 31,5€ με 4,5-5 επισκέψεις κατά κεφαλήν ετησίως, και του μέσου κόστους περιστατικού σε ένα δημόσιο νοσοκομείο η οποία ανέρχεται σε 2.195€.
Εδώ πρέπει βεβαίως να επισημανθεί ότι, σύμφωνα με τη διεθνή εμπειρία και τη βιβλιογραφική τεκμηρίωση, 17-22% της κλειστής νοσηλείας μπορεί να υποκατασταθεί από εναλλακτικές υπηρεσίες ημερήσιας νοσηλείας (day clinic) ή οικιακής νοσηλείας (home care) ή άλλες σχετικές δομές, πράγμα το οποίο υπογραμμίζει τον ανορθολογικό και αντιοικονομικό τρόπο με τον οποίο εξακολουθούν να λειτουργούν οι υπηρεσίες υγείας στη χώρα μας.
Ως προς το ζήτημα των πολύ χαμηλών αμοιβών των γιατρών, είναι γεγονός ότι η διαφορά του θεμιτώς προσδοκώμενου και του πραγματικού εισοδήματος από μεγάλο τμήμα του ιατρικού σώματος το οποίο συμβάλλεται με τον ΕΟΠΥΥ, δημιουργεί κίνητρα αντιρρόπησης, τα οποία εκφράζονται μέσω της όξυνσης του φαινομένου της προκλητής ζήτησης και του πληθωρισμού των ιατρικών πράξεων εις βάρος της ασφάλισης υγείας, αλλά και της διεύρυνσης του φαινομένου των παραπληρωμών, με αποτέλεσμα την επιβάρυνση των οικογενειακών προϋπολογισμών, την έξαρση των ανισοτήτων στην πρόσβαση και την περαιτέρω διόγκωση του κύματος προς τα νοσηλευτικά ιδρύματα.
Είναι προφανές ότι το νέο εγχείρημα και η σύσταση μονοψωνίου στην αγορά υπηρεσιών υγείας αντιμετωπίζει σοβαρές δυσχέρειες και η ικανοποίηση των προσδοκιών έχει τεθεί ήδη σε αμφισβήτηση πράγμα το οποίο κινητοποιεί τάσεις κοινωνικής απονομιμοποίησης του εγχειρήματος. Ο ΕΟΠΥΥ αντιμετωπίζει άμεσα προβλήματα χρηματοδότησης (δεδομένης της επιβάρυνσης των μακροοικονομικών δεικτών της οικονομίας), αλλά και εξ αιτίας του ατελούς πολιτικού σχεδιασμού και των πιέσεων της τρόϊκας για μείωση της δημόσιας δαπάνης για την υγεία. Οι εισροές του οργανισμού με βάση τις αρχικές εκτιμήσεις προέρχονται κατά το μεγαλύτερο μέρος από την κρατική επιχορήγηση και από τις εισφορές εργαζομένων και εργοδοτών. Δεδομένων αυτών, ο ΕΟΠΥΥ ανέμενε έσοδα >8 δις € για το 2012 με βάση την κρατική χρηματοδότηση και τις εισφορές των τεσσάρων ταμείων. Αναλυτικότερα, από τη συμμετοχή του κράτους (0,6% του ΑΕΠ) εισέρχονται στον ΕΟΠΥΥ 1,5 δις και από τις ασφαλιστικές εισφορές 4,5 δις €. Από τις νομοθετικές ρυθμίσεις προσαρμογής των εισφορών του ΟΠΑΔ υπολογίζονται επιπλέον 500 εκατ. € και από την εξίσωση των εισφορών των υπόλοιπων ταμείων στα επίπεδα των εισφορών του ΙΚΑ (7,65%) αναμένονται επιπλέον έσοδα 1,5 δις €.
Όλοι οι ιατροί ιδιαίτερα στην εποχή της ηλεκτρονικής συνταγογράφησης πρέπει να έχουν το δικαίωμα να συνταγογραφούν φάρμακα (και μάλιστα σε εξαμηνιαία ή τριμηνιαία βάση) και να δίνουν παραπεμπτικά εφόσον ακολουθούν τα προαναφερθέντα πρωτόκολλα-αλγορίθμους και να ελέγχονται για αυτό. Οι ιατροί αμοίβονται από τους ασθενείς (στους ασθενείς με τριμηνιαία συνταγογραφία δεν απαιτούνται πλέον των 4 επισκέψεων τον χρόνο), εκδίδουν υποχρεωτικώς απόδειξη, το κράτος εισπράττει τους φόρους και ο ΕΟΠΥΥ αποζημιώνει τους ασθενείς με όποιο ποσό κρίνει ότι πρέπει να τους αποζημιώσει. Καθαρά, έντιμα, διαυγέστατα, σταματά η ταλαιπωρία των ασθενών, οι ουρές, η τεχνητή και ανόητη ζήτηση ιατρικών υπηρεσιών (στήνεται η γιαγιά κάθε μήνα στην ουρά για να γράψει μια συνταγή), καταπολεμάται η φοροδιαφυγή των γιατρών, και τέλος μειώνεται το κόστος για τα ταμεία.
Εκτιμούμε ότι το τρέχον σύστημα αμοιβής των συμβεβλημένων γιατρών του ΕΟΠΥΥ, δηλαδή της πάγιας μηνιαίας αντιμισθίας με βάση την εξυπηρέτηση 200 ασθενών, δεν αποδίδει. Με το μοντέλο αυτό όλοι δυσφορούν ! Οι λόγοι που το σύστημα αυτό νοσεί είναι οι εξής : 1. εκλύει δημοσιοϋπαλληλικά αντανακλαστικά στον ιδιώτη γιατρό στον οποίο παρέχει κυριολεκτικά αντικίνητρα, 2. προσθέτει γραφειοκρατική επιβάρυνση στο σύστημα (γραμματεία, αρχείο, ραντεβού, σειρά προτεραιότητας στο ιατρείο, κλπ), 3. δημιουργεί συνθήκες παραοικονομίας και παραπληρωμών, 4. δυσχεραίνει και νοθεύει την πραγματικά ελεύθερη επιλογή γιατρού από τον ασθενή διότι υπεισέρχεται το κριτήριο της «πληρωμής», 5. κατηγοριοποιεί τους γιατρούς του ΕΟΠΥΥ σε «συμβεβλημένους» και «πιστοποιημένους», χωρίς αξιολογικά κριτήρια, 6. δημιουργεί πρακτικής φύσεως προβλήματα, όπως, π.χ., η χρέωση δεύτερης επίσκεψης εντός του μήνα, ο έλεγχος της σειράς προτεραιότητας, η εξέταση του επείγοντος περιστατικού, οι προκύπτουσες απαράδεκτες αναμονές των αρρώστων [έχει αποδειχθεί ότι οι 200 επισκέψεις μηνιαίως είναι πολύ λίγες και καλύπτονται πολύ γρήγορα ήδη τις πρώτες ημέρες του μήνα, δεδομένων των ανεπαρκών συμβάσεων με τον ΕΟΠΥΥ αλλά και των συνεχών αποχωρήσεων που παρατηρούνται] και 7. λειτουργεί ισοπεδωτικά μεταξύ των επιστημόνων [όλοι αμείβονται με το ίδιο ποσό ανεξαρτήτως προσόντων και επίδοσης].
Πιστεύουμε ότι ένα σύστημα «αμοιβής ανά ατομική επίσκεψη» θα ήταν σαφώς δικαιότερο, ρεαλιστικό, δημοσιονομικά ορθό και σίγουρα προτιμότερο από όλους τους εμπλεκόμενους. Η πρόταση συνίσταται στο εξής: ατομική συμμετοχή του ασθενούς π.χ. 5€ + 5€ από τον ΕΟΠΥΥ [σύνολο 10€ ανά ασθενή γιά τον γιατρό, τα 5€ με απόδειξη στον άρρωστο, τα άλλα 5€ μέσω ηλεκτρονικής τεκμηρίωσης και πληρωμής τον επόμενο μήνα αυτόματα στον τραπεζικό λογαριασμό του γιατρού] και με προτεινόμενο μηνιαίο πλαφόν κάλυψης π.χ. τις 350 επισκέψεις (από 200 που είναι σήμερα). Δηλαδή, ανώτατο συνολικό μεικτό μηνιαίο έσοδο γιά τον γιατρό 3500€, ποσό που θα ικανοποιούσε τον γιατρό, θα τον κινητροδοτούσε επαρκώς ώστε να είναι καλός στην δουλειά του, θα άφηνε ικανοποιημένους και τους ασθενείς, θα ελαχιστοποιούσε τις αναμονές, θα μηδένιζε την παραοικονομία [το ποσό αυτό δεν είναι δυνατόν να μην δηλωθεί και φυσικά θα φορολογηθεί αυτούσιο] και θα απέτρεπε την απαράδεκτη ισοπέδωση μεταξύ των επιστημόνων που δημιουργεί η πάγια μηνιαία αντιμισθία [ο καλός γιατρός θα έχει πάντα περισσότερο κόσμο στο ιατρείο!]. Για τις τυχόν περισσότερες από τις 350 επισκέψεις, ο ΕΟΠΥΥ δεν θα παρείχε κάλυψη (εκτός ίσως τεκμηριωμένων εξαιρέσεων). Κάθε άρρωστος θα δικαιούνταν μία επίσκεψη μηνιαίως. Είναι εύλογο ότι δεν θα έφθαναν όλοι οι γιατροί τον αριθμό «350», άρα θα προέκυπτε σίγουρα εξοικονόμηση στο σύστημα. Με βάση τα 5€, το συνολικό ετήσιο κόστος επισκέψεων γιά τον ΕΟΠΥΥ θα ανέρχονταν στα 420 εκ. € (20.000 γιατροί Χ 350 επισκέψεις το μήνα Χ 5€ ανά επίσκεψη Χ 12 μήνες), έναντι των ~480 εκ. € που είναι σήμερα (20.000 γιατροί Χ 2000€ μεικτά το μήνα Χ 12 μήνες). Στα σημερινά 480 εκ. € πρέπει να προσθέσουμε βέβαια και τα εκατοντάδες εκατομμύρια € που δαπανώνται από το κράτος για τα πολυιατρεία ! (στους πολίτες που θα κριτικάρουν τα 5€ της συμμετοχής τους θα έπρεπε σθεναρά να υπενθυμίσουμε ότι «αυτά τα 5€» τα πληρώνουν τελικά πολλαπλάσια μέσω της γενικής φορολογίας τους για την συντήρηση και λειτουργία όλων των πολυιατρείων !!). Ακόμη και εάν αυξηθεί ο αριθμός των γιατρών του συστήματος, η δαπάνη θα εξισορροπείται από το γεγονός ότι αποκλείεται να φθάνουν όλοι τις 350 επισκέψεις το μήνα. Ούτως ή άλλως το σύστημα σήμερα είναι δαπανηρότερο, δυσλειτουργικό και δύσκαμπτο, συνυπολογιζόμενου του τεράστιου κόστους λειτουργίας και συντήρησης όλων των άχρηστων πολυιατρείων (τα οποία θα έχουν καταργηθεί !). Η βελτίωση δεν θα είναι μόνο ποσοτική [ως προς το κόστος] αλλά και ποιοτική [ως προς την ικανοποίηση των εμπλεκομένων].
Ο ΕΟΠΥΥ ήταν αδιαμφισβήτητα μία μεγάλη αναγκαιότητα εδώ και πολλά χρόνια. Σε μία χώρα με εκατοντάδες [σκοπίμως !] κατακερματισμένα «ασφαλιστικά ταμεία» και «οργανισμούς ασφάλισης προσωπικού» -ως ΝΠΔΔ- τα οποία ήταν εν πολλοίς εκτός ελέγχου και κόστιζαν τρομακτικά ποσά στον φορολογούμενο, ήταν αδήριτη ανάγκη να μπει επιτέλους τάξη και να υπάρξει δημοσιονομικός έλεγχος. Η τάξη μπαίνει -κατ’ αρχήν- με την ενιαιοποίηση του κανονισμού παροχών και τη λειτουργική συγχώνευση των δομών. Η προκλητική σπατάλη αποφεύγεται με την κατάργηση των δεκάδων διοικητικών συμβουλίων όλων αυτών των ταμείων και με τον έλεγχο των προμηθειών σε κεντρικό επίπεδο [και όχι βέβαια με το να αποφασίζει ο κάθε πρόεδρος ΔΣ τι είδους υλικό θέλει, συχνά αδιαφανώς με φωτογραφικές αναθέσεις, χωρίς διαγωνισμούς]. Η αποφυγή της αφαίμαξης των κρατικών πόρων επιτυγχάνεται με την άμεση κατάργηση όλων αυτών των «πολυιατρείων» των διαφόρων ταμείων [π.χ. των πολυιατρείων του ΟΑΠ-ΔΕΗ, των πολυιατρείων της ΑΤΕ, του ΤΥΠΕΤ, του ΕΔΟΕΑΠ, της ΕΤΕ και βέβαια των θρυλικών πολυιατρείων του ΙΚΑ απανταχού της επικράτειας!]. Σήμερα με τη διάχυση των υπηρεσιών υγείας και την δυνατότητα παροχής όλων αυτών των υπηρεσιών από τους συμβεβλημένους και τους πιστοποιημένους γιατρούς και από τα συνεργαζόμενα με τον ΕΟΠΥΥ διαγνωστικά εργαστήρια, όλα αυτά τα δημοσίου χαρακτήρα «πολυιατρεία» δεν έχουν ΑΠΟΛΥΤΩΣ ΚΑΝΕΝΑ λόγο ύπαρξης. Θα έπρεπε ΑΜΕΣΑ να κλείσουν. Θέμα εργασιακό των γιατρών δεν τίθεται. Οι γιατροί που απασχολούνται εκεί διατηρούν στην συντριπτική τους πλειοψηφία ιδιωτικό ιατρείο συμβεβλημένο ή πιστοποιημένο, επομένως θα εργάζονται εκεί [όπως οι χιλιάδες συνάδελφοί τους που δεν έχουν θέση εργασίας στα «πολυιατρεία» των ταμείων και ζούν αποκλειστικά από την ιδιωτική άσκηση]. Αλλά και στην περίπτωση που κάποιος γιατρός για κάποιο λόγο δεν διατηρεί ιατρείο και ζει μόνο από τον μισθό του π.χ. από το ΙΚΑ, ας ανοίξει και αυτός ιατρείο ή διαγνωστικό κέντρο! Δεν είναι δυνατόν χάριν μιας ελαχιστότατης μειοψηφίας γιατρών άνευ ιατρείου να εξακολουθούν να χρηματοδοτούνται τέτοιοι οργανισμοί-δεινόσαυροι, τη στιγμή που οι άρρωστοι μπορούν ΚΑΛΛΙΣΤΑ να εξυπηρετηθούν παντού στα ιατρεία και στα διαγνωστικά εργαστήρια. Να επισημάνουμε εδώ ότι για τους πολυπληθείς ασφαλισμένους του δημοσίου [ΟΠΑΔ/ΤΥΔΚΥ] αλλά και για τους ασθενείς του ΟΓΑ δεν λειτούργησαν ΠΟΤΕ πολυιατρεία με διορισμένους γιατρούς! Όλοι αυτοί οι ασφαλισμένοι εξυπηρετούνταν επί δεκαετίες στα κέντρα υγείας, στα συμβεβλημένα ιατρεία και στα διαγνωστικά κέντρα!
Όσον αφορά το μη ιατρικό προσωπικό [νοσηλεύτριες, παρασκευάστριες, τεχνολόγοι, καθαρίστριες, γραμματείς, φύλακες, κλπ] όλων αυτών των πολυιατρείων: ας μετατεθεί ΑΜΕΣΑ στα νοσοκομεία ή όπου αλλού υπάρχει ανάγκη στελέχωσης στον ευρύτερο δημόσιο τομέα. Δεν τίθεται δηλαδή θέμα αύξησης της ανεργίας ή απόλυσης προσωπικού από τη διακοπή λειτουργίας όλων αυτών των παρωχημένων οργανισμών. Απλώς θα δουλεύουν αλλού! Ας σκεφτούμε τις τεράστιες οικονομίες κλίμακος που θα προκύψουν για την χρεωκοπημένη μας χώρα! Αναλογιστείτε τι γλυτώνει άμεσα ο κρατικός προϋπολογισμός: μισθώματα χώρων, κτηριακές δαπάνες, ηλεκτροδότηση, λειτουργικές δαπάνες των ιατρείων, θέρμανση, ψύξη, καθαριότητα, απολύμανση, φύλαξη, συντήρηση υποδομών, επισκευή εγκαταστάσεων, ανανέωση παγίου εξοπλισμού, αναλώσιμα ιατρείων, υπολογιστές, εκτυπωτές, τηλεφωνία, διοικητικό κόστος κλπ….
Ιδιαίτερη μνεία πρέπει βεβαίως να γίνει και αναφορικά με τις συνθήκες κατ΄αρχήν «τοποθέτησης» των γιατρών σ’ αυτά τα πολυιατρεία. Οι επιστήμονες αυτοί διορίστηκαν εκεί χωρίς ΚΑΜΜΙΑ διαδικασία στοιχειώδους επιστημονικής κρίσης [δηλαδή βάσει βιογραφικών, προσόντων, προϋπηρεσίας, εξειδίκευσης, διδακτορικού, κλπ]. Διορίσθηκαν με ΑΠΟΛΥΤΩΣ αναξιοκρατικές, διάτρητες και υπόγειες διαδικασίες κομματικού στρατού, με τις ευλογίες «μέσων», γνωστών, δημάρχων, συγγενών, νομαρχών, συνδικαλιστών, τοπικών συμβούλων, πολιτευτών, μεσαζόντων, συχνά έχοντας δωροδοκήσει τους «αποφασίζοντες» για τον διορισμό κρατικούς (ή, καλύτερα, παρακρατικούς) λειτουργούς. Αξίζει να αναφερθεί ότι γιά μία ιατρική θέση στο ΕΣΥ ή στο πανεπιστήμιο προβλέπεται τακτή διαδικασία υποβολής βιογραφικών, με συγκεκριμένες προθεσμίες, ακολουθεί η κρίση από συμβούλιο επιλογής και τελικά η τοποθέτηση. Σίγουρα, ελλείμματα αξιοκρατίας υπάρχουν και σε αυτές τις διαδικασίες, τουλάχιστον όμως υφίσταται μιά κάποια αξιολόγηση, φυσικά επιδεκτική ενστάσεων, προσφυγών, κλπ (πολλοί -πραγματικά αδικηθέντες- δικαιώθηκαν εκ των υστέρων). Αντιθέτως στο ΙΚΑ και στα λοιπά «πολυιατρεία» δεν υπήρξαν ΠΟΤΕ συγκεκριμένες προκηρύξεις θέσεων, πολλώ δε μάλλον αξιοκρατικές τοποθετήσεις. Οι περί του αντιθέτου ισχυρισμοί περί «δημοσιεύσεων στον τύπο των προκηρύξεων θέσεων» είναι μη σοβαροί και σίγουρα πάντως δεν διενεργούνταν ΠΟΤΕ αξιόπιστες συνεντεύξεις ή τεκμηριωμένες και αδιάβλητες κρίσεις επιστημόνων [με δυνατότητα δευτεροβάθμιας κρίσεως, εφέσεως, κλπ]. Κρίνονται δηλαδή επιστήμονες για επιστημονικές θέσεις, για επιστημονικό έργο χωρίς κανένα επιστημονικό κριτήριο! Όλα αυτά βεβαίως τελικά αποβαίνουν εις βάρος του αρρώστου, τον οποίον χειρίζονται γιατροί που δεν κρίθηκαν επιστημονικά για την θέση που κατέχουν. Αλήθεια με ποια κριτήρια θα προσλαμβάνονται οι γιατροί από τον ΕΟΠΥΥ; με κλήρωση;
Ας μην ξεχνάμε επίσης το θλιβερό παρεπόμενο ότι με το σύστημα αυτό πρακτικά στερείται ο ασθενής επί χρόνια της δυνατότητας ενσυνείδητης και ελεύθερης επιλογής γιατρού, μια που το ίδιο το σύστημα τον προορίζει για συγκεκριμένο γιατρό του «ταμείου», τον εντάσσει σε συγκεκριμένο πολυιατρείο, τον παραπέμπει πάντα σε συγκεκριμένο παρακλινικό εργαστήριο του ταμείου, κλπ. Η Σοβιετική Ένωση σε όλο της το μεγαλείο στην σύγχρονη Ελλάδα! Η κατάσταση αυτή καθιστά παντοδύναμο τον γιατρό του πολυιατρείου και με βεβαιότητα τον εξωθεί - από μία ισχυρή θέση - σε μια άνετη συναλλαγή, χωρίς κανένα κίνητρο απόδοσης και προσφοράς. Επιλογή έχει ο άρρωστος μόνο εάν πληρώσει ιδιώτη γιατρό εκτός «ταμείου»! Αυτό το επαίσχυντο καθεστώς πρέπει επιτέλους κάποτε να τελειώσει!
Η ανασυγκρότηση του οργανισμού και ο επαναπροσδιορισμός των πολιτικών του είναι μια υπόθεση αναγκαία και επείγουσα προς τρεις κατευθύνσεις (α) τη διευκρίνιση των σχέσεων με τις υπηρεσίες υγείας του δημόσιου και του ιδιωτικού τομέα, (β) την εισαγωγή τεχνικών και μεθόδων αναζήτησης και επίτευξης της αποδοτικότητας και (γ) την διεύρυνση και σταθεροποίηση της χρηματοδοτικής βάσης του οργανισμού.
Αναφορικώς με τις σχέσεις του οργανισμού με την πλευρά της προσφοράς είναι αναγκαία η λειτουργική ενσωμάτωση των κέντρων υγείας με το σύνολο των συμβεβλημένων γιατρών, ώστε η συγκρότηση καλώς δομημένων δικτύων πρωτοβάθμιας φροντίδας να αποτελεί τη βάση της υγειονομικής περίθαλψης, φυσικά με απενεργοποιημένα τα υφιστάμενα ποικιλώνυμα «πολυιατρεία» των διαφόρων κρατικοδίαιτων «φορέων υγείας».
Σχετικά με την χρηματοδότηση του οργανισμού, η αναζήτηση ενός πλουραλιστικού σχήματος (κρατική επιχορήγηση, ασφαλιστικές εισφορές, συμμετοχή των χρηστών, ίδιοι πόροι) μπορεί να προσδώσει σταθερότητα στο σχήμα. Από τη δανειακή σύμβαση και το μνημόνιο προβλέπεται σημαντική μείωση της δημόσιας δαπάνης για την υγεία, η οποία, σημειωτέον, είναι από τις χαμηλότερες μεταξύ των χωρών του ΟΟΣΑ ως ποσοστό του ΑΕΠ. Το εγχείρημα εστιάζεται στον δραστικό περιορισμό της φαρμακευτικής δαπάνης (μερικώς εφικτή και σχετικώς επιθυμητή στόχευση), της δαπάνης λειτουργίας των νοσοκομείων και ειδικότερα της βιοϊατρικής τεχνολογίας (μερικώς επιθυμητή αλλά εξαιρετικά δυσχερής) και στη μείωση της δαπάνης της κοινωνικής ασφάλισης (απολύτως εφικτή αλλά μη επιθυμητή). Παράλληλα, εξ αιτίας της γενικότερης οικονομικής ύφεσης και της δραστικής μείωσης της αγοραστικής δύναμης των νοικοκυριών, αναμένεται περιορισμός των ιδιωτικών πληρωμών και παραπληρωμών για υπηρεσίες υγείας (στην πρότερη της κρίσης περίοδο αντιστοιχούσε στο 40% της συνολικής δαπάνης υγείας). Κατά συνέπεια αναμένεται ότι η συνολική δαπάνη για την υγεία πρόκειται να μειωθεί από 9,7% το 2009 στο 6,0% του ΑΕΠ, δηλαδή η συνολική εθνική δαπάνη από 22,5 δις € αναμένεται να κυμανθεί σε επίπεδο <15,0 δις €. Όπως έχει δείξει η διεθνής εμπειρία και η επιστημονική έρευνα, η δυσμενής εξέλιξη του οικονομικού κλίματος (ανεργία, δανεισμός, χρέη νοικοκυριών) και η πορεία των μακροοικονομικών μεγεθών επιτείνουν τα φαινόμενα διάσπασης της κοινωνικής συνοχής και επιδεινώνουν το εργασιακό κλίμα, με αποτέλεσμα την αύξηση της θνησιμότητας και της νοσηρότητας (κατά 20-25%) κυρίως σε άτομα με περιορισμένη πρόσβαση σε υπηρεσίες υγείας και σε άτομα με χρόνιες παθήσεις. Η απώλεια της εργασίας συνοδεύεται από την εμφάνιση ψυχικών διαταραχών (ανησυχία, άγχος, κατάθλιψη), προβλήματα εθισμού και εξάρτησης και υιοθέτηση μη υγιεινού τρόπου ζωής, με αυξανόμενη κατανάλωση τροφής χαμηλής διατροφικής αξίας, καπνού και οινοπνεύματος και επιπλέον πλημμελούς διαχείρισης των νοσημάτων από τις επιβαρυμένες υγειονομικές υπηρεσίες. Οι επιπτώσεις αυτές κατανέμονται διαφορετικά στην κοινωνική κλιμάκωση, καθώς άτομα και οικογένειες τα οποία βρίσκονται σε χαμηλή κοινωνική θέση διατρέχουν διπλάσιο κίνδυνο πρόωρου θανάτου και αυξημένης νοσηρότητας εξαιτίας παραγόντων οι οποίοι σχετίζονται με το εισόδημα, την εκπαίδευση, την ιατρική περίθαλψη, τη στέγαση και τη διατροφή και δρουν αθροιστικά. Η μείωση της αγοραστικής δύναμης των νοικοκυριών μειώνει τη ζήτηση για υπηρεσίες υγείας στον ιδιωτικό τομέα και υποκαθίσταται από τις δημόσιες υπηρεσίες υγείας (κυρίως νοσοκομειακής περίθαλψης), στις οποίες η προσφορά εμφανίζει υποχώρηση ιδιαίτερα σε υπηρεσίες υψηλής ειδίκευσης και τεχνολογίας, εξ αιτίας της υποχρηματοδότησης, γεγονός το οποίο θέτει υπό αμφισβήτηση την ευστάθεια και την ανταποκρισιμότητα του υγειονομικού συστήματος στην προσπάθεια βελτίωσης του επιπέδου υγείας των πολιτών.
Υπό το πρίσμα αυτό, είναι εμφανές ότι η αντιμετώπιση αυτής της μεταβολής απαιτεί διαρθρωτικές αλλαγές ευρείας έκτασης ώστε να διατηρηθεί σε ανεκτό επίπεδο η επάρκεια υπηρεσιών υγειονομικής φροντίδας και κυρίως η ισότιμη κατανομή στον πληθυσμό. Για την επίτευξη αυτού, είναι αναγκαία πρωτίστως η αλλαγή «παραδείγματος» [“paradigm shift”] και ο προσανατολισμός στην ΠΦΥ και υπό την έννοια αυτή το εγχείρημα του ΕΟΠΥΥ οφείλει να αναδειχθεί σε εγχείρημα στρατηγικής σημασίας.
[ΙV] ΔΙΟΙΚΗΤΙΚΟΣ ΧΑΡΤΗΣ ΥΓΕΙΑΣ
Βασική αρχή μιάς συγκροτημένης πολιτικής αντίληψης πρέπει να είναι η αποκέντρωση. Πρέπει να υπάρξει μια περιφερειακή, ανεξάρτητη υγειονομική διοικητική αρχή σε κάθε καλλικρατική περιφέρεια. Ο συγκεντρωτισμός του συστήματος επέφερε ως τώρα αγκυλώσεις στις αποφάσεις και κακή οικονομική διαχείριση. Οι τοπικές κοινωνίες έχουν την ευθύνη των συστημάτων τους και μπορούν εύστοχα να αντιμετωπίζουν προβλήματα. Ο οικονομικός σχεδιασμός, η κοστολόγηση των αναγκών και η πρόβλεψη των ειδικών περιπτώσεων της κάθε περιοχής, ιεραρχούν σωστά τα προβλήματα και δίνουν άμεσες λύσεις. Η εμφάνιση ασθενειών ποικίλει σε διάφορες περιοχές, ανάλογα με το κλίμα, τη ρύπανση της ατμόσφαιρας και τις πληθυσμιακές ιδιαιτερότητες. Στα διοικητικά συμβούλια θα συμμετέχουν εκπρόσωποι της τοπικής αυτοδιοίκησης και των κοινωνικών εταίρων που θα ασκούν έλεγχο στο σύστημα.
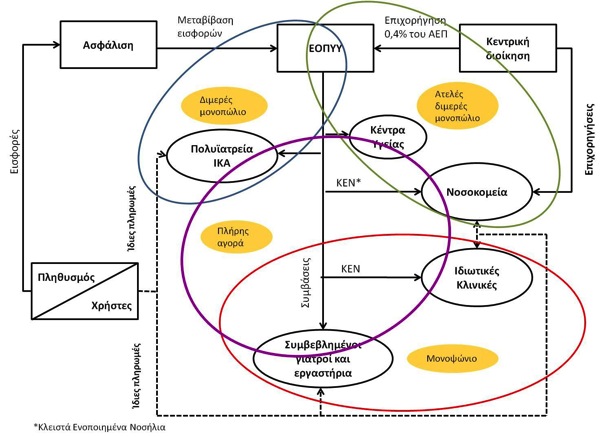
Γραφική απεικόνιση της τρέχουσας μορφής της «αγοράς» των υπηρεσιών υγείας
 [V] ΗΛΕΚΤΡΟΝΙΚΗ ΚΑΡΤΑ ΥΓΕΙΑΣ
[V] ΗΛΕΚΤΡΟΝΙΚΗ ΚΑΡΤΑ ΥΓΕΙΑΣ
O κάθε ασφαλισμένος οφείλει να έχει την «ιατρική του ταυτότητα». Ζει σε κοινωνία πολιτών και είναι προς όφελός του να αρχειοθετεί την εξέλιξη της υγείας του. Αυτό δίνει τη δυνατότητα να του παρέχει το κράτος πρόνοιας καλύτερες και πιο εύστοχες υπηρεσίες. Η κάρτα υγείας έχει ήδη θεσμοθετηθεί και θα την υποστηρίξουμε για όλους τους ασφαλισμένους. Η προστασία των προσωπικών δεδομένων της υγείας βρίσκεται στην κορυφή των προτεραιοτήτων του συστήματος. Οι νέες τεχνολογίες παρέχουν μεγαλύτερη ασφάλεια και προστασία των δεδομένων από μη εξουσιοδοτημένη χρήση. Για το μέλλον προγραμματίζεται η αποθήκευση ιατρικών δεδομένων στην ηλεκτρονική κάρτα, εφόσον το επιθυμεί ο ασφαλισμένος, όπως και τα δεδομένα επείγουσας ανάγκης. Κανείς δεν θα έχει πρόσβαση στα προσωπικά δεδομένα χωρίς τη συναίνεση του ασθενούς. Μπορεί αργότερα να παράσχει συναίνεση για πρόσβαση στα δεδομένα με έναν μυστικό αριθμό. Οι γιατροί λαμβάνουν επίσης μια κάρτα, τη λεγόμενη ταυτότητα ιατρικού επαγγέλματος. Η αποκρυπτογράφηση και η ανάγνωση των δεδομένων είναι δυνατή μόνο αν τοποθετηθεί στη συσκευή ανάγνωσης τόσο η κάρτα υγείας όσο και η κάρτα επαγγέλματος και πληκτρολογηθούν οι PIN ασφαλισμένου και γιατρού. Εξαίρεση αποτελούν μόνο τα δεδομένα επείγουσας ανάγκης, για τα οποία αρκεί η πληκτρολόγηση του PIN του γιατρού. Με τον PIN μπορούμε ακόμη να προσθέσουμε ή να διαγράψουμε δεδομένα, να αποκρύψουμε επιμέρους δεδομένα ή να καταστήσουμε τα δεδομένα προσβάσιμα μόνο σε συγκεκριμένους γιατρούς.
ΣΥΜΠΕΡΑΣΜΑΤΑ / ΠΡΟΤΑΣΕΙΣ
[Α] ΓΕΝΙΚΑ ΣΥΜΠΕΡΑΣΜΑΤΑ
- Η ανάλυση γίνεται υπό το πρίσμα των κριτηρίων της ιατρικής αποτελεσματικότητας, της οικονομικής αποδοτικότητας και της κοινωνικής ισότητας. Δεδομένου ότι το ζήτημα έχει πρωτίστως πολιτικά χαρακτηριστικά, η επιλογή των κατάλληλων μέτρων έχει προδήλως πολιτικές διαστάσεις.
- Βασικά στοιχεία της πολιτικής υγείας η οποία οφείλει να ακολουθηθεί είναι (α) η κάλυψη να αναφέρεται σε ιατρικές παρεμβάσεις τεκμηριωμένης αποτελεσματικότητας, (β) η επιβάρυνση των χρηστών σε χρήμα και χρόνο να είναι η ελάχιστη δυνατή, (γ) η διαχείριση να υπακούει στα κριτήρια της απόδοσης έργου και της σύνεσης, (δ) ο έλεγχος και η αξιολόγηση να συνιστούν θεμελιώδεις παραμέτρους της διαχειριστικής διαδικασίας.
[Β] ΙΑΤΡΙΚΕΣ ΣΧΟΛΕΣ ΚΑΙ ΑΡΙΘΜΟΣ ΓΙΑΤΡΩΝ
- Πάση θυσία συρρίκνωση/συγχώνευση/συστέγαση/λειτουργικός εξορθολογισμός των Ιατρικών Σχολών, ενδεχομένως διακοπή λειτουργίας κάποιων εξ αυτών.
- Άμεση αδειοδότηση ιδιωτικών Ιατρικών Σχολών.
- Αποφασιστική μείωση του αριθμού των φοιτούντων, με ρύθμιση και των μετεγγραφών.
- Αυστηρά κριτήρια απονομής τίτλων σπουδών!. Δεν είναι δυνατόν να είναι ΟΛΟΙ άξιοι αποφοίτησης!. Κάποιοι στην πορεία πρέπει να συνειδητοποιούν ότι δεν κάνουν για γιατροί! Το εκπαιδευτικό σύστημα πρέπει να συμβάλει σ’αυτό!.
[Γ] ΕΞΩΤΕΡΙΚΑ ΙΑΤΡΕΙΑ ΝΟΣΟΚΟΜΕΙΩΝ
- Κατάργηση της δυνατότητας εξέτασης ψυχρών εξωτερικών περιστατικών (με ραντεβού) στα πολύπαθα νοσοκομεία του ΕΣΥ [είτε στους κλινικούς γιατρούς, είτε στα διαγνωστικά εργαστήρια των νοσοκομείων]. Εξαιρούνται «ακαδημαϊκού» τύπου ιατρεία.
[Δ] ΠΟΛΥΙΑΤΡΕΙΑ / ΕΟΠΥΥ
- Απόλυτη ενιαιοποίηση όλων των ασφαλιστικών φορέων, ταμείων, οργανισμών ασφάλισης, κλπ.. ΕΝΑΣ οργανισμός παροχής υπηρεσιών υγείας, ΕΝΙΑΙΑ κοστολογημένων για όλους!. ΜΟΝΟ ΕΝΑΣ! Χωρίς στρεβλώσεις, έτσι ώστε να παραμένει το σύστημα ελέγξιμο και βιώσιμο. Εξορθολογισμός εσόδων και εξόδων με έλεγχο από ορκωτούς λογιστές.
- Είναι αναγκαίο να κατανοηθεί ότι η οργάνωση του ΕΟΠΥΥ και δια μέσου αυτού η δομή της αγοράς υπηρεσιών υγείας έχει μείζονα σημασία για τον έλεγχο του κόστους και τη συγκράτηση της δαπάνης, και κυρίως για την αποδοτική κατανομή και χρήση των υγειονομικών πόρων.
- Διακοπή λειτουργίας όλων των αντιπαραγωγικών «πολυιατρείων», όπου και αν ανήκουν αυτά.
- Έλεγχος της απόδοσης των γιατρών: με έλεγχο συνταγών και παραπομπών, έλεγχο της τήρησης των κλινικών πρωτοκόλλων, με επιθεώρηση των αρχείων των ασθενών. Αξιολόγηση της αποτελεσματικότητας των μονάδων υγείας για την παροχή υπηρεσιών υγείας υψηλού επιπέδου σε όλους τους πολίτες.
- Πραγματική εμπέδωση του αισθήματος του πολίτη ότι επιτέλους μπορεί να επιλέξει τον γιατρό του και να παραμείνει σε αυτόν εφ’όσον το επιθυμεί!
- Αλλαγή του συστήματος αμοιβής του ΕΟΠΥΥ από την παρωχημένη μηνιαία αντιμισθία σε σύστημα «αμοιβής ανά ατομική επίσκεψη» με πλαφόν κάλυψης επισκέψεων.
[Ε] ΓΕΝΙΚΑ
- Ηλεκτρονική κάρτα υγείας για όλους τους ασφαλισμένους
- Υποχρεωτική ασφάλιση όλων των πολιτών, για να μην υπάρχει κανείς που δεν θα μπορεί να νοσηλευτεί.
- Οι πόροι της υγείας δεν θα χρησιμοποιούνται για άλλους σκοπούς και θα προέρχονται από τις ασφαλιστικές εισφορές, τις χορηγήσεις της κεντρικής διοίκησης και τις εισφορές των πολιτών.
- Θεσμοθέτηση μίας περιφερειακής, ανεξάρτητης, υγειονομικής διοικητικής αρχής σε κάθε καλλικρατική περιφέρεια.
- Ως προς την ΠΦΥ πρέπει να διαχωρισθεί πλήρως ο δημόσιος από τον ιδιωτικό τομέα στην υγεία και ομοίως και οι εργασιακές σχέσεις με την καθιέρωση πλήρους και αποκλειστικής απασχόλησης για νοσοκομειακούς, πανεπιστημιακούς, στρατιωτικούς ιατρούς με αμοιβές ανάλογες του μέσου όρου των συναδέλφων τους των χωρών της Ε.Ε.
- Υποχρεωτική συνταξιοδότηση των γιατρών με την συμπλήρωση μιάς συγκεκριμένης ηλικίας (π.χ. 72).

 GR
GR
 EN
EN 